Tiểu Gấp (Urinary Urgency): Khi Bàng Quang Mất Kiểm Soát
Trung tâm Sức khoẻ Nam Giới Men's Health
Cảm giác buồn tiểu đột ngột, dữ dội đến mức phải lập tức tìm nhà vệ sinh – nếu không sẽ bị són tiểu – là một trải nghiệm khó chịu mà nhiều người từng gặp. Tình trạng này được gọi là tiểu gấp (urinary urgency), một rối loạn tiết niệu dưới phổ biến, đặc biệt ở người lớn tuổi, phụ nữ sau mãn kinh và những người có bệnh lý thần kinh hoặc viêm đường tiết niệu.
Không giống như “mót tiểu” thông thường, tiểu gấp là biểu hiện của rối loạn trong quá trình điều hòa hoạt động lưu trữ và bài xuất nước tiểu của bàng quang. Điều này không chỉ ảnh hưởng đến sinh hoạt hằng ngày mà còn làm suy giảm chất lượng sống, gây lo âu xã hội, thậm chí trầm cảm.
1. Định nghĩa và cơ chế bệnh sinh
Tiểu gấp (urinary urgency) là cảm giác thôi thúc buộc phải đi tiểu ngay lập tức, thường kèm theo cảm giác khó chịu ở vùng hạ vị. Nó có thể đi kèm hoặc không với són tiểu (urge incontinence) – tức mất kiểm soát dòng tiểu trước khi đến nhà vệ sinh.
Theo Hiệp hội Quốc tế về Tiểu không tự chủ (International Continence Society – ICS), tiểu gấp là một triệu chứng đặc trưng của bàng quang tăng hoạt (overactive bladder – OAB), được định nghĩa là tình trạng rối loạn lưu trữ của bàng quang không do nhiễm trùng hay bệnh lý thực thể.
Cơ chế sinh lý bệnh chủ yếu liên quan đến sự co thắt không chủ ý của cơ detrusor (detrusor overactivity) – lớp cơ chính trong thành bàng quang chịu trách nhiệm đẩy nước tiểu ra ngoài. Ở người khỏe mạnh, cơ detrusor chỉ co bóp khi bàng quang đã đầy và có tín hiệu từ hệ thần kinh trung ương cho phép đi tiểu. Nhưng trong tiểu gấp, những cơn co bóp có thể xảy ra sớm và mạnh dù lượng nước tiểu còn ít.
2. Nguyên nhân và yếu tố nguy cơ
Tiểu gấp có thể do nhiều nguyên nhân khác nhau, từ lành tính đến nghiêm trọng:
2.1. Bàng quang tăng hoạt (Overactive Bladder – OAB)
Đây là nguyên nhân phổ biến nhất. Theo nghiên cứu của Coyne et al. (2011) công bố trên Urology, tỷ lệ OAB ở người trưởng thành Hoa Kỳ là khoảng 16,5%, trong đó hơn 50% có biểu hiện tiểu gấp. Phụ nữ mắc OAB nhiều hơn nam giới, đặc biệt sau mãn kinh do thay đổi nội tiết.
2.2. Nhiễm trùng tiểu dưới (Lower Urinary Tract Infection – LUTI)
Nhiễm trùng bàng quang (cystitis) hoặc niệu đạo (urethritis) làm kích thích lớp niêm mạc, gây phản xạ co thắt cơ detrusor. Người bệnh thường tiểu gấp kèm tiểu buốt, tiểu rắt, nước tiểu đục hoặc có mùi hôi.
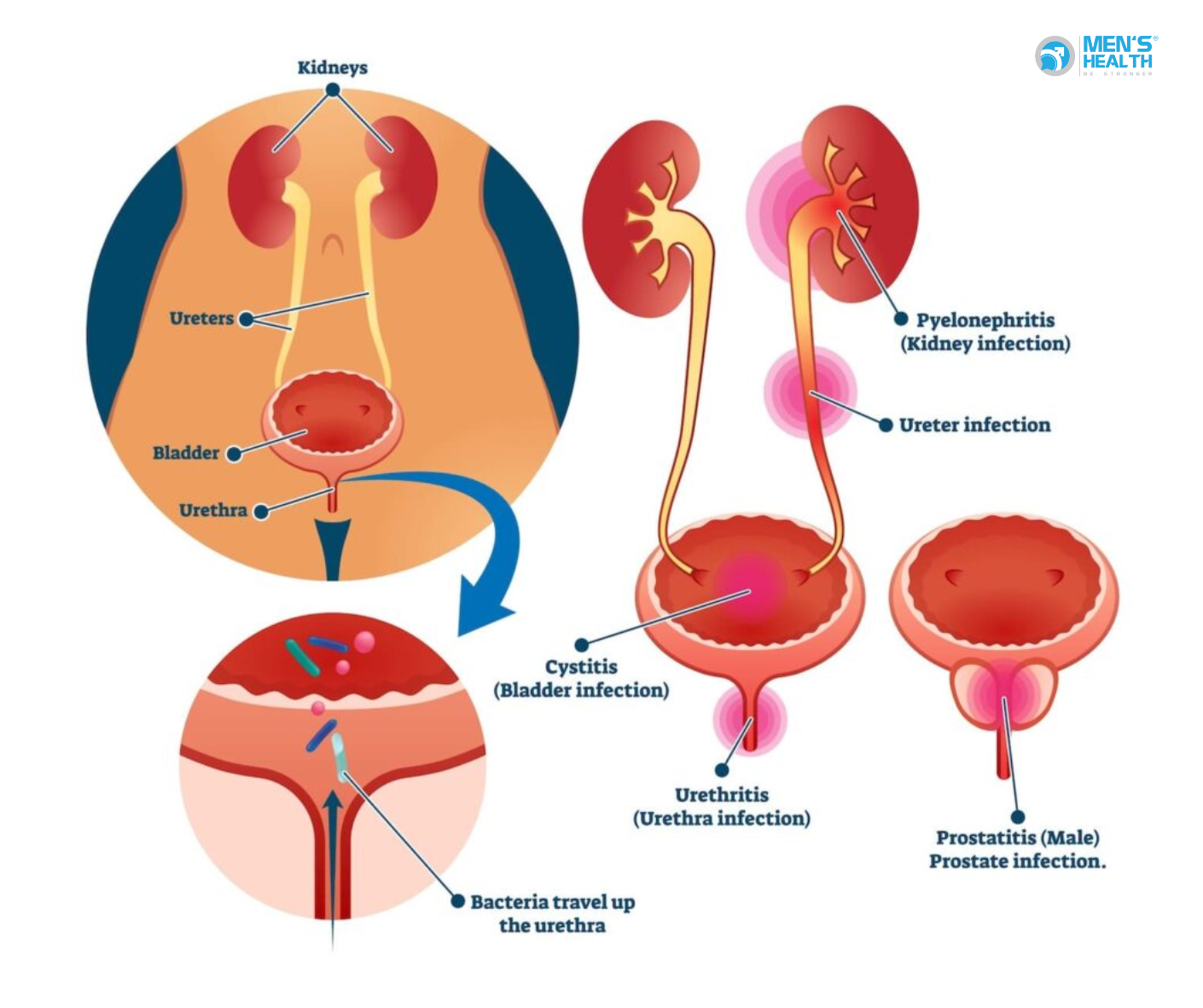
2.3. Rối loạn thần kinh (Neurogenic bladder)
Các bệnh lý như Parkinson, Alzheimer, đa xơ cứng (multiple sclerosis), chấn thương tủy sống hoặc sau đột quỵ có thể làm mất khả năng kiểm soát bàng quang. Theo tổng quan của de Groat và Yoshimura (2009) đăng trên Physiological Reviews, các tổn thương thần kinh gây mất tín hiệu ức chế từ vỏ não, dẫn đến co thắt bàng quang không kiểm soát.
2.4. Khối u hoặc sỏi bàng quang
Các tổn thương thực thể như sỏi hoặc u trong lòng bàng quang có thể gây kích thích cơ học, dẫn đến tiểu gấp. Nếu tiểu gấp đi kèm với tiểu máu, đặc biệt ở người trên 50 tuổi, cần loại trừ nguy cơ ung thư bàng quang.
2.5. Thói quen và lối sống
- Uống quá nhiều caffeine, rượu, đồ uống có ga
- Lạm dụng thuốc lợi tiểu
- Hút thuốc lá
- Lo âu, stress kéo dài
3. Triệu chứng đi kèm và phân loại
Tiểu gấp thường không đơn độc mà đi kèm với các triệu chứng tiết niệu dưới khác:
- Tiểu nhiều lần (frequency): đi tiểu >8 lần/ngày
- Tiểu đêm (nocturia): thức dậy 1 hoặc nhiều lần ban đêm để đi tiểu
- Són tiểu khẩn cấp (urge incontinence): mất kiểm soát dòng tiểu ngay trước khi kịp vào nhà vệ sinh
Phân loại tiểu gấp theo nguyên nhân gồm:
- Tiểu gấp do OAB (không thực thể)
- Tiểu gấp do thần kinh
- Tiểu gấp do nguyên nhân cơ học (sỏi, khối u…)
4. Ảnh hưởng đến chất lượng sống
Tiểu gấp ảnh hưởng nghiêm trọng đến tâm lý và sinh hoạt của người bệnh. Nhiều người hạn chế ra ngoài, từ chối tham gia hoạt động xã hội, luôn phải tìm nhà vệ sinh trước khi đi đâu, thậm chí mất ngủ vì phải thức dậy liên tục ban đêm.

Theo nghiên cứu EPIC (Irwin et al., 2006) công bố trên BJU International, người mắc OAB có tỷ lệ lo âu và trầm cảm cao gấp đôi so với người không mắc. Họ cũng có điểm số chất lượng sống thấp hơn, đặc biệt ở nhóm có kèm són tiểu.
5. Chẩn đoán
Chẩn đoán chủ yếu dựa vào khai thác triệu chứng và loại trừ các nguyên nhân thực thể. Các công cụ hỗ trợ gồm:
- Nhật ký tiểu tiện (voiding diary): ghi lại số lần, lượng và hoàn cảnh đi tiểu trong 3–7 ngày
- Bảng câu hỏi OABSS, IPSS để đánh giá mức độ triệu chứng
- Xét nghiệm nước tiểu: loại trừ nhiễm trùng
- Siêu âm bụng – tiết niệu: đánh giá tồn lưu nước tiểu sau tiểu (post-void residual), phát hiện sỏi hoặc khối u
- Nội soi bàng quang: nếu nghi có bất thường niêm mạc
- Niệu động học (urodynamic studies): xác định co thắt detrusor không kiểm soát
6. Điều trị
6.1. Không dùng thuốc
- Huấn luyện bàng quang (bladder training): tăng dần khoảng cách giữa các lần đi tiểu
- Bài tập sàn chậu (Kegel): tăng cường cơ kiểm soát dòng tiểu
- Hạn chế đồ uống lợi tiểu: cà phê, rượu, soda
- Giảm cân, bỏ thuốc lá
6.2. Dùng thuốc
- Kháng cholinergic (antimuscarinic): oxybutynin, tolterodine – ức chế co bóp detrusor nhưng dễ gây khô miệng, táo bón
- Beta-3 agonists: mirabegron – giãn cơ bàng quang, ít tác dụng phụ hơn
Theo đánh giá của Chapple et al. (2014) trên European Urology, mirabegron có hiệu quả tương đương thuốc kháng cholinergic trong cải thiện tần suất tiểu gấp nhưng có độ dung nạp tốt hơn, đặc biệt ở bệnh nhân cao tuổi.
6.3. Điều trị can thiệp
- Tiêm botulinum toxin vào cơ detrusor: hiệu quả trong OAB kháng trị
- Kích thích dây thần kinh cùng (sacral neuromodulation): kiểm soát co bóp bất thường của bàng quang
- Phẫu thuật: chỉ định hạn chế cho trường hợp kháng mọi phương pháp điều trị khác
7. Dự phòng và theo dõi lâu dài
- Khám chuyên khoa tiết niệu nếu có triệu chứng kéo dài >1 tuần
- Kiểm soát bệnh nền như đái tháo đường, Parkinson, đột quỵ
- Điều chỉnh lối sống là nền tảng: uống nước hợp lý, tránh đồ uống kích thích bàng quang, tập thể dục đều đặn
Kết luận
Tiểu gấp là triệu chứng không nên xem nhẹ, đặc biệt khi ảnh hưởng đến tâm lý và chất lượng sống của người bệnh. Việc đánh giá nguyên nhân kỹ lưỡng, kết hợp điều trị đa mô thức và thay đổi hành vi là chiến lược hiệu quả giúp kiểm soát tình trạng này. Trong bối cảnh dân số đang già hóa, sự hiểu biết đúng đắn về tiểu gấp không chỉ có giá trị y khoa mà còn mang ý nghĩa nhân văn và xã hội sâu sắc.
Tài liệu tham khảo
- Coyne, K. S., Sexton, C. C., Vats, V., Thompson, C., Kopp, Z. S., & Milsom, I. (2011). “National community prevalence of overactive bladder in the United States stratified by sex and age”. Urology, 77(5), 1081–1087.
- de Groat, W. C., & Yoshimura, N. (2009). “Afferent nerve regulation of bladder function in health and disease”. Physiological Reviews, 89(3), 735–800.
- Chapple, C. R., Kaplan, S. A., Mitcheson, D., Klecka, J., Cummings, J., Drogendijk, T., & Martin, N. (2014). “Mirabegron in overactive bladder: a review of efficacy, safety, and tolerability”. European Urology, 65(2), 278–288.
- Irwin, D. E., Milsom, I., Hunskaar, S., Reilly, K., Kopp, Z., Herschorn, S., & Coyne, K. S. (2006). “Population-based survey of urinary incontinence, overactive bladder, and other lower urinary tract symptoms in five countries: results of the EPIC study”. BJU International, 97(1), 88–93.
 0902 353 353
0902 353 353 Giờ làm việc: 08:00 - 20:00
Giờ làm việc: 08:00 - 20:00 7B/31 Thành Thái, Phường Diên Hồng, TP. HCM
7B/31 Thành Thái, Phường Diên Hồng, TP. HCM